腎上腺皮質激素由正常人體的腎上腺皮質分泌,按其生理活性可分為糖皮質激素、鹽皮質激素和性激素三大類。目前廣泛應用於臨床治療的為糖皮質激素的各種天然和人工合成製劑。同時對蛋白質、脂肪、水、鉀、鈉、鈣和磷等的代謝,器官功能和多種組織,均具有廣泛的影響。自1949年可的松(即皮質素)用於治療類風濕性關節炎顯示瞭良好療效以來,各種天然的和人工合成的糖皮質激素已廣泛應用於臨床。隨著應用範圍的日益擴大,對適應癥掌握的不嚴,已出現瞭一些濫用現象,例如用於原因不明的發熱或感感染等,導致瞭許多不應有的嚴重並發癥,造成瞭不良後果。為瞭合理應用,應對此類藥物有一個全面的正確瞭解。
糖皮質激素的常用制劑及其體內過程 天然的糖皮質激素主要為皮質醇(氫皮質素或氫化可的松)和皮質素(可的松)。皮質素是皮質醇在C-11位上脫氫的代謝物。這兩種糖皮質激素的主要作用為影響糖代謝,但也具有輕度瀦鈉、排鉀的鹽皮質激素樣作用,為瞭提高其抗炎癥作用和減少其瀦鈉、排鉀的作用,人們通過改變皮質醇和皮質素的化學結構,制成瞭各種強效糖皮質激素制劑,主要包括潑尼松(去氫皮質素、強的松)、氫化潑尼松(強的松龍、去氫皮質醇)、6α-甲基潑尼松龍(甲基強的松龍)、9α-氟皮質醇(氟氫可的松)、地塞米松(氟美松)和倍他米松等。
根據各種制劑用相等效力劑量對下丘腦-垂體-腎上腺軸抑制作用持續的時間,可將目前臨床上常用的糖皮質激素分為短效、中效和長效3類。短效類抑制ACTH釋放的時間為24~36小時,制劑有:皮質醇(氫化考的松、氫皮質素)、皮質素(可的松)。中效類抑制ACTH釋放的時間為48小時,制劑有:潑尼松(強的松、去氫皮質素)、氫化潑尼松(強的松龍、去氫皮質醇)、甲基潑尼松龍(甲基強的松龍)和氟羥松龍(氟羥氫潑尼松)。長效類抑制ACTH釋放的時間為大於48小時,制劑有:地塞米松、倍他米松。
皮質素和皮質醇口服後吸收迅速而完全,血濃度在1~2小時內達高峰,1次服藥其作用可維持12小時左右。皮質醇、潑尼松龍或地塞米松的磷酸酯或半琥珀酸酯的水溶性增加,肌肉或皮下註射後迅速吸收,註射後1小時血濃度達高峰;但醋酸皮質素和醋酸皮質醇的溶解度很差,一般用其混懸液,肌肉註射吸收較慢,1次註射可維持24小時。合成的皮質激素潑尼松、潑尼松龍、地塞米松和倍他米松等都可以口服吸收。皮質激素局部用藥也可以吸收,長期大面積皮膚給藥可吸收足量皮質激素,產生全身作用並抑制腎上腺皮質功能。糖皮質激素吸收後,在血循環中90%是以與血漿蛋白相結合的形式而貯存,少量呈遊離形式發揮生理作用。皮質素和皮質醇在體內互變,皮質素本身不能抑制垂體促腎上腺皮質激素(ACTH)的分泌,所以不是真正的激素,它在人體內必須轉變為皮質醇後才能發揮激素的作用。非天然糖皮質激素潑尼松和潑尼松龍在體內也存在同樣的互變關系,因而皮質素和潑尼松的藥效略低於皮質醇和潑尼松龍。同時,肝功能有嚴重損害者,上述兩種轉變減少,因而對此種病人以選用皮質醇或潑尼松龍為宜。常用的糖皮質激素制劑在血中的半衰期各不相同(見表)。
常用的糖皮質激素制劑在血中的半衰期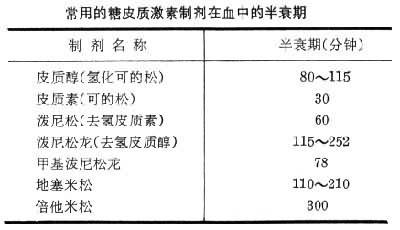
半衰期與作用效力和作用時間無密切關系,糖皮質激素在血循環中消失後,它在細胞水平的代謝作用仍繼續進行。但作用時間與劑量有密切關系,劑量越大,作用時間越長。作用效力大和作用時間長的制劑,副作用也多。
糖皮質激素的主要藥理作用 抑制下丘腦-垂體釋放促腎上腺皮質激素(ACTH),升高血糖和血鈉,降低血鉀和血鈣,促進尿鈣和磷的排泄及蛋白質和脂肪的分解,可引起骨質疏松和“向心性肥胖”。對器官功能和組織的影響主要是維持正常的血壓和心血管功能,使胃酸和胃蛋白酶的分泌增多,誘發潰瘍病,降低顱內壓,退熱,使白細胞總數、中性粒細胞和血小板數增多,而嗜酸性粒細胞和淋巴細胞減少等。臨床上,主要利用它的抗炎癥、抗毒、抗過敏(免疫抑制)等作用,以協助治療各種炎癥和過敏變態反應性等疾病。糖皮質激素對由細菌性、化學性、機械性和過敏性等病因引起的炎癥反應均有抑制作用,可使炎癥所致的紅、腫、熱、痛等癥狀減輕或消失,保護機體免受內毒素的損害,使體溫降低,全身中毒癥狀改善。抗炎癥的作用機理復雜,有多種說法,至今尚未完全明瞭。在病理情況下,體內多種組織細胞內溶酶體的破裂,釋放出其中所含的各種水解酶,可導致細胞和周圍組織的損害,而各種糖皮質激素制劑均有穩定細胞溶酶體膜和防止溶酶體酶釋放的作用,這一作用可能是在應用大劑量治療休克或結締組織病等時的作用基礎。對於慢性炎癥或急性炎癥後期,糖皮質激素能抑制纖維母細胞的增生和肉芽組織的形成,而減輕炎癥引起的瘢痕和粘連。應註意的是,這種抗炎癥作用對人體也有不利的一面,因為大劑量的糖皮質激素抑制炎癥和免疫反應的作用可削弱機體的防禦功能,使潛伏的感染活動擴散,且癥狀不典型,容易造成漏診而延誤治療。免疫反應是機體對感染和其他異物的防禦反應,但對機體也能引起不良後果,出現組織損傷或生理功能紊亂。目前已知有許多疾病系因在自體內形成瞭針對自身組織的細胞免疫或自身抗體引起組織細胞損傷而致的自身免疫性疾病,糖皮質激素對免疫過程的多個環節都有明顯的抑制作用,主要包括抑制巨噬細胞吞噬和處理抗原的功能,誘導淋巴細胞減少,抑制抗體的生成和反應,以及影響參與多種抗原、抗體反應的補體成份等,這種免疫抑制作用成為它治療多種自身免疫性疾病、變態反應性疾病、器官移植排異反應等的藥理學基礎。
適應癥 主要用於下述疾病:①內分泌代謝病。用於急性和慢性腎上腺皮質功能減退、垂體前葉及腎上腺皮質功能衰竭危象、先天性腎上腺皮質增生癥、甲狀腺功能亢進危象、浸潤性突眼、高血鈣、低血糖癥以及腎上腺手術前後等。②自身免疫性疾病。有系統性紅斑狼瘡、皮肌炎、不能控制的並發全身性血管炎的類風濕性關節炎、腎病型慢性腎炎、潰瘍性結腸炎、自身免疫性溶血性貧血和特發性血小板減少性紫癜等。③過敏變態反應性疾病。有支氣管哮喘持續狀態、過敏性休克、血清病及嚴重的輸血反應等。④感染性疾病。有嚴重的感染中毒性休克,有持續高熱、全身中毒癥狀嚴重的敗血癥、細菌性痢疾、流行性腦脊髓膜炎等。應註意的是,糖皮質激素不能殺滅或抑制病原體,因此,在治療感染性疾病時,隻能作為一種輔助療法,需與足量的有效抗生素並用,同時不可忽視綜合治療。⑤急性淋巴細胞性白血病、惡性淋巴瘤及多發性骨髓瘤等。治療這些疾病時,糖皮質激素與其他抗腫瘤藥物並用。
禁忌癥 有以下情況者禁用:皮質醇增多癥、活動性潰瘍病、新近做過胃腸吻合術、骨質疏松癥、糖尿病、嚴重高血壓、精神病、妊娠初期、產褥期、青光眼、藥物不能控制的細菌和真菌感染及診斷未明的疾病等。
用藥方法 因治療的目的和疾病不同而異。對需要長期用藥的慢性疾病,為瞭減輕副作用,有不同的給藥方法。臨床上常用的有以下方法:①長期替代治療法。適用於垂體性和腎上腺性慢性腎上腺皮質功能減退癥,僅用生理性的小劑量即可滿足需要,制劑應選用最合生理的皮質醇或皮質素。②應激替代治療給藥法。主要用於急性腎上腺皮質功能衰竭和慢性腎上腺皮質功能減退危象,因此種病人的病情危急,故應立即靜脈註射給藥並繼以靜脈滴註大劑量給藥。③腎上腺及垂體手術病人的給藥法。一般在術前1天即開始肌肉註射醋酸皮質素(醋酸可的松),術中靜脈滴註大劑量的氫化可的松,術後逐漸減量,能進食後改為口服用藥,術後用藥的持續時間視病因和手術的類型而定。④抑制性替代療法。適用於先天性腎上腺皮質增生癥病人。治療目的,一方面是補充皮質醇的不足,另一方面是抑制垂體促腎上腺皮質激素(ACTH)的分泌,減輕腎上腺皮質的增生,以使雄激素的分泌減少,對女性男性化或男性性早熟的癥狀得到改善。⑤短期大劑量給藥法。適用於感染中毒性休克、過敏性休克、甲狀腺功能亢進危象和急性血管性水腫、氣道阻塞等,一般應立即靜脈註射或滴註給藥。⑥每日分次給藥法。為最常用的方法,適用於疾病的活動期或惡化期,為治療炎癥、過敏或自身免疫病等,應選抗炎作用大、而瀦鈉排鉀副作用少的潑尼松、潑尼松龍或地塞米松等制劑,取得療效後需有一段維持期,以後逐漸減量。長期大量應用者,不應驟然停藥,否則可導致急性腎上腺皮質功能衰竭危象。⑦隔日一次及每日一次給藥法。適用於需要長期用藥的慢性疾病和在疾病控制後作為維持治療給藥的病人。一般應選短效制劑,本法的優點在於可減少或減輕醫源性皮質醇增多癥的發生,不引起下丘腦—垂體—腎上腺軸的抑制。局部用藥適用於眼部炎癥及多種皮膚病等。
副作用和並發癥 糖皮質激素療法常見和主要的副作用及並發癥有醫源性皮質醇增多癥、撤藥癥候群、誘發感染並掩埋感染癥狀、使結核病灶擴散、發生精神癥狀或假性腦瘤癥狀、引起消化性潰瘍或使原有的潰瘍病復發、惡化,並可引起胰腺炎及消化道穿孔,誘發“類固醇性糖尿病”或使隱性糖尿病變為顯性,甚至可引起高滲性非酮癥昏迷;長期大量用藥可造成兒童的生長發育障礙及骨骼成熟延遲;有瀦鈉、排鉀作用的制劑服用不當時,可引起水腫和高血壓;發生肌肉萎縮無力、骨質疏松、自發性骨折和無菌性骨壞死;可使眼壓增高,易感病人發生青光眼、包膜下白內障和黴菌性角膜炎等。醫源性皮質醇增多癥主要表現為向心性肥胖、滿月臉、多毛、痤瘡和高血壓等;撤藥癥候群主要見於在長期大劑量治療過程中突然停藥或停藥一年內有接受麻醉、手術等應激情況者,輕癥表現為疲乏、無力、情緒低沉、思睡、食欲減退、惡心、嘔吐、肌肉關節痛及發熱等,重癥則發生急性腎上腺皮質功能衰竭危象而危及生命。
註意事項 嚴格掌握用藥指征和禁忌癥;合理選擇用藥方法,盡量采用小劑量、短療程或長療程中的隔日服藥法。服用大劑量有瀦鈉、排鉀作用的制劑時,應限制食鹽的攝入量,補充適量的氯化鉀;老年病人用藥時,應註意骨質疏松癥的發生,必要時可給予苯丙酸諾龍等同化類固醇、鈣制劑和維生素D等;對有感染的病人,必須並用足夠的有效抗生素,繼發黴菌感染時,應及時加用抗黴菌藥物;長期大量用藥治療者,停藥時應緩慢減量,不宜驟停,以免發生急性腎上腺皮質功能衰竭危象;餐後服藥並用制酸藥物;糖皮質激素誘發感染和潰瘍病及潰瘍病穿孔時,癥狀表現不典型的容易漏診,延誤治療,註意及時識別,妥善處理;肝功能不良病人用藥時較易發生副作用,註意選擇合適制劑,劑量亦不宜過大;苯巴比妥和苯妥英鈉可降低氫化可的松的效力,氫化可的松可降低雙香豆素乙酯的抗凝作用,並在用水楊酸類藥物時易引起中毒,故在合並用藥時均應註意選擇。用藥期間定期檢查,嚴密監視副作用和並發癥的發生。